آناتومی قلب و عروق مجاور (بخش دوم)
29 بهمن 1400 1400-12-03 22:10آناتومی قلب و عروق مجاور (بخش دوم)
آناتومی قلب و عروق مجاور (بخش دوم)
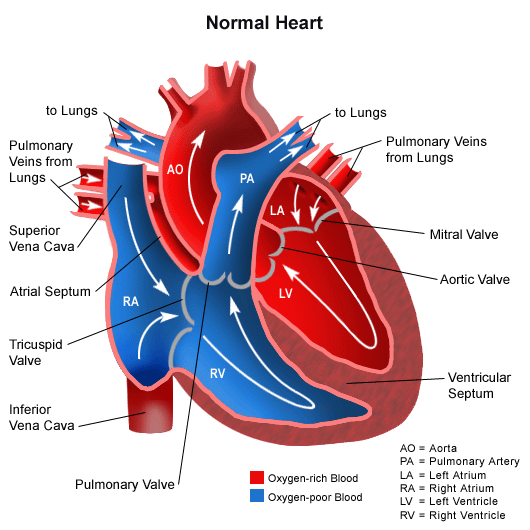
اتاقک های قلب (The Chambers of the Heart):
قلب از چهار اتاقک تشکیل شده است: دو دهلیز و دو بطن.
خون بازگشتی به قلب وارد دهلیزها می شود و سپس به داخل بطن ها پمپ می شود. خون از بطن چپ وارد آئورت و سپس گردش خون سیستمیک می شود.
در سمت راست قلب، خون از طریق شریان های ریوی وارد گردش خون ریوی می شود.
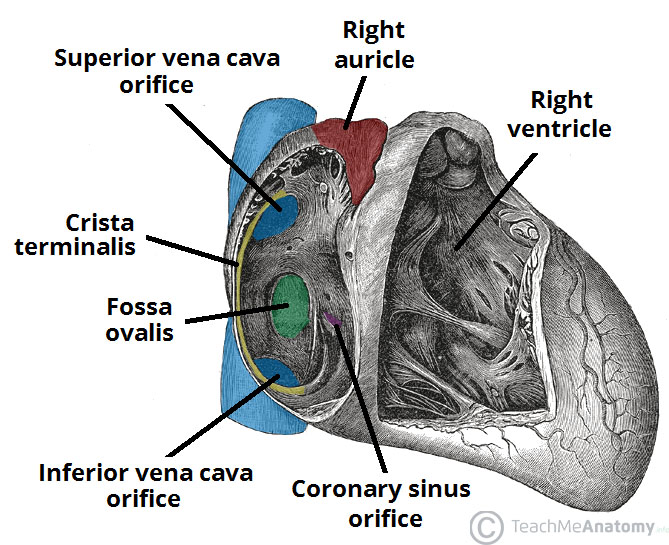
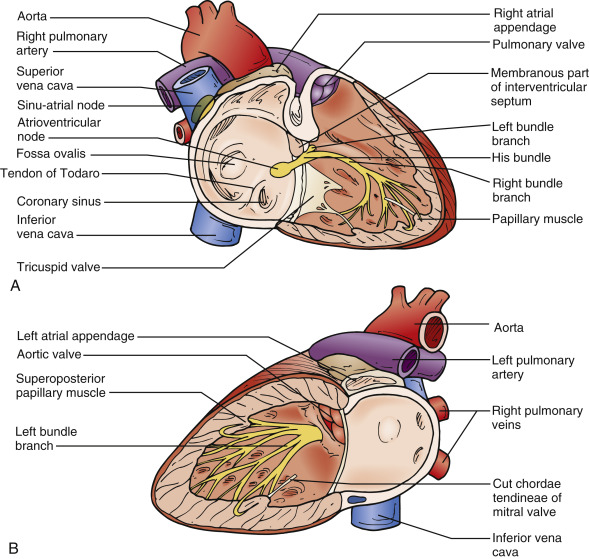
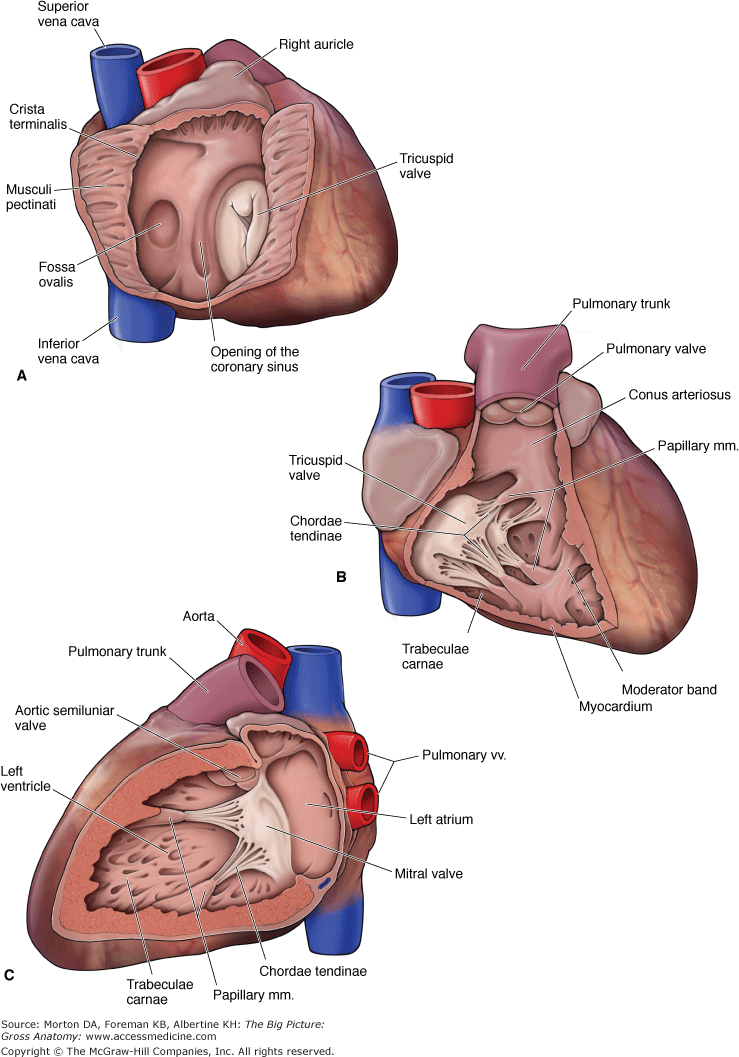
دهلیز راست:
دهلیز راست خون کم اکسیژن را از وریدهای اجوف فوقانی و تحتانی (IVC & SVC) و از وریدهای کرونر دریافت می کند و سپس خون را از طریق دهانه دهلیزی-بطنی راست (atrioventricular orifice) در بطن راست پمپ می کند.
در موقعیت آناتومیک ، دهلیز راست، کناره ی راست (right border) قلب را تشکیل می دهد.
در قسمت قدامي-داخلی دهلیز راست، کيسه ای عضلاني به منظور افزايش ظرفيت دهليز به نام right auricle (زائده دهليزي راست) وجود دارد.
سطح داخلی دهلیز راست را می توان به دو قسمت تقسیم کرد که هر کدام منشأ جنین شناسی متفاوتی دارند. این دو قسمت توسط یک پل عضلانی به نام crista terminalis از هم جدا می شوند:
Sinus venarum – در قسمت خلف crista terminalis قرار دارد.
این قسمت خون را از وریدهای اجوف فوقانی و تحتانی دریافت می کند. دارای دیواره های صاف است و از sinus venous در رویان منشا می گیرد.
Atrium proper – در قسمت قدام crista terminalis قرار گرفته و right aricule را شامل می شود و دارای دیواره های خشن و عضلانی است که توسط عضلات پکتینات (pectinate muscles) تشکیل شده است.
سینوس کرونری خون را از وریدهای کرونر دریافت می کند و بین دهانه ی ورید اجوف تحتانی تحتانی و دهانه دهلیز راست قرار می گیرد.
سپتوم بین دهلیزی(Interatrial Septum):
سپتوم بین دهلیزی یک دیواره عضلانی محکم است که دهلیز راست و چپ را از هم جدا می کند.
دیواره سپتوم در دهلیز راست توسط یک فرورفتگی بیضی شکل کوچک به نام fossa ovalis مشخص شده است. این ناحیه باقیمانده سوراخ بیضی (oval foramen) در قلب جنین است که باعث تغییر جهت خون برای عدم ورود به ریه ها می شود (قبل از تکامل ریه ها).
هنگامی که نوزاد می تواند نفس بکشد این سوراخ بسته می شود.
نکته ی بالینی:
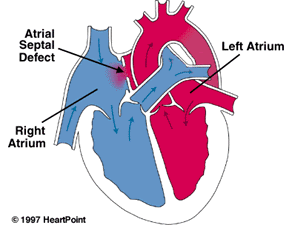
نقص سپتوم دهلیزی(Atrial Septal Defect):
نقص سپتوم دهلیزی بسته نشدن غیر عادی در سپتوم بین دهلیزی است که پس از تولد باقی می ماند. متداول ترین محل ایجاد این نقص، foramen ovale است و به عنوان patent foramen ovale شناخته می شود.
در بزرگسالان ، فشار دهلیزی چپ معمولاً بیشتر از دهلیز راست است ، بنابراین در صورت بسته نشدن سپتوم، خون از دهلیز چپ وارد دهلیز راست می شود.
در نقایص بزرگ، این مسئله می تواند باعث افزایش فشار بطن راست ، افزایش فشار خون ریوی، هیپرتروفی بطن راست و در نهایت نارسایی قلبی در سمت راست شود.
درمان قطعی این اختلال، بستن حفره ی بین دهلیزی با جراحی یا بوسیله کتتر (transcatheter closure) است.
دهلیز چپ:
دهلیز چپ خون پُراکسیژن را از چهار ورید ریوی دریافت می کند و آن را از طریق دهانه دهلیزی-بطنی چپ (left atrioventricular orifice) که توسط دریچه میترال محافظت می شود وارد بطن چپ می کند.
در موقعیت آناتومیک ، دهلیز چپ کناره خلفی (posterior border) یا پایه قلب را تشکیل می دهد.
آریکول چپ از سطح فوقانی دهلیز چپ تشکیل شده و با تنه ریوی(pulmonary trunk) همپوشانی دارد.
سطح داخلی دهلیز چپ را می توان به دو قسمت تقسیم کرد که هر یک دارای منشأ جنین شناسی متفاوت است:
بخش ورودی(Inflow portion) – خون را از وریدهای ریوی دریافت می کند. سطح داخلی آن صاف است و از جنس خود وریدهای ریوی است.
بخش خروجی (Outflow portion)– که در قسمت جلویی قرار دارد و آریکول چپ را شامل میشود.
بطن ها:
بطن چپ و راست قلب خون را از دهلیز دریافت کرده و آن را درون عروق (به ترتیب آئورت و شریان ریوی) پمپ می کنند.
بطن راست
بطن راست خون کم اکسیژن را از دهلیز راست دریافت می کند و آن را از طریق دهانه ریوی یا pulmonary orifice (توسط دریچه ریوی یا pulmonary valve محافظت می شود) وارد شریان ریوی می کند.
بطن راست تقریبا شبیه یک مثلث است و بیشترین قسمت مرزهای قدامی (anterior borders) قلب را تشکیل می دهد. بطن راست را می توان به بخش ورودی (inflow) و خروجی (outflow) تقسیم کرد که توسط یک پل عضلانی به نام supraventricular crest جدا می شوند.
بخش ورودی(Inflow Portion):
قسمت داخلی بخش ورودی بطن راست توسط یک سری از تارهای عضلانی نامنظم به نام trabeculae carnae پوشیده شده است و به بطن ظاهری اسفنجی می دهند.
بخش خروجی (Conus arteriosus):
قسمت خروجی (منتهی به شریان ریوی) در جنبه فوقانی بطن واقع شده است و از bulbus cordis جنینی گرفته شده است. دیواره های آن صاف بوده و بطور واضح از سایر قسمتهای بطن متمایز است
دریچه های قلب: (cardiac valves):
دریچه های قلب ساختارهایی هستند که به جریان خون تنها در یک جهت اجازه ی عبور می دهند.
جنس دریچه ها از بافت همبند و اندوکارد (لایه داخلی قلب) است.
قلب چهار دریچه دارد که به دو دسته تقسیم می شوند:
دریچه های دهلیزی-بطنی
دریچه های هلالی (semilunar)
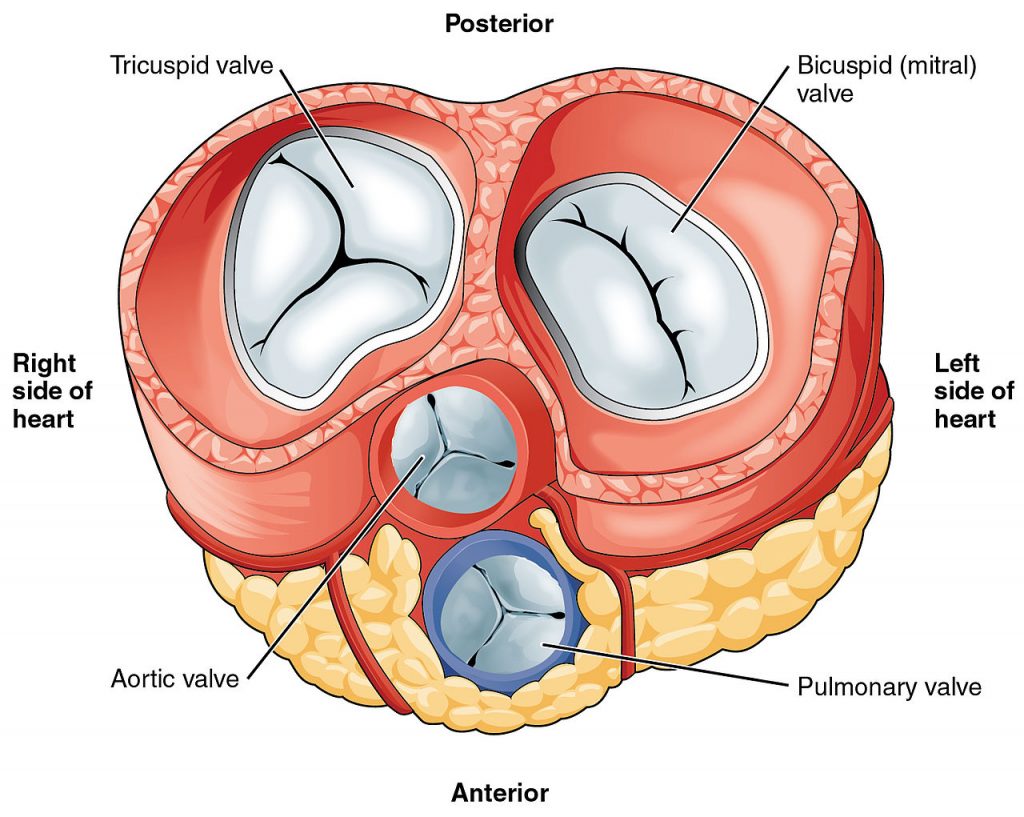
دریچه های دهلیزی-بطنی:
دریچه های دهلیزی-بطنی بین دهلیزها و بطن ها قرار دارد. آنها هنگام شروع انقباض بطنی (سیستول) بسته می شوند و اولین صدای قلب را تولید می کنند. دو دریچه دهلیزی-بطنی وجود دارد:
دریچه سه لتی – بین دهلیز راست و بطن راست (دهانه دهلیزی راست) واقع شده است. این ترکیب از سه پرده (قدامی ، سپتال و خلفی) تشکیل شده است که پایه هرکدام توسط یک حلقه فیبری محاصره شده است که دهانه دهلیزی را احاطه کرده است.
دریچه میترال – بین دهلیز چپ و بطن چپ (دهانه دهلیزی چپ) قرار دارد.
دریچه ی میترال همچنین به عنوان دریچه ی (دو لتی) معروف است زیرا دارای دو پرده (قدامی و خلفی) است. مانند دریچه tricuspid ، پایه هر پرده به حلقه فیبری که اطراف محفظه را احاطه کرده است
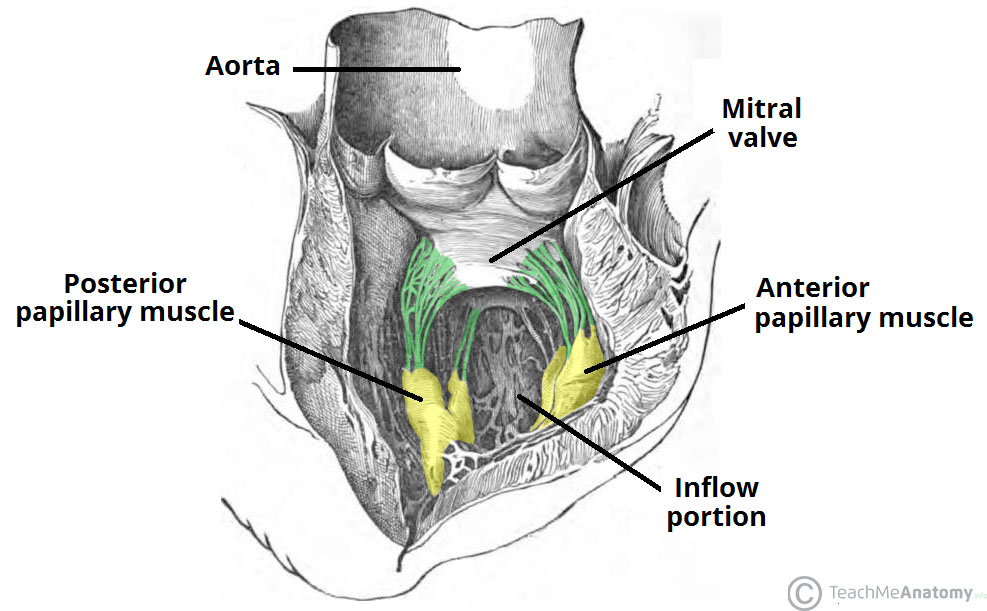
دریچه های میترال و سه لتی از طریق اتصال بندهای فیبروزی (chordae tendineae) به پرده های دریچه ها متصل می شوند. این بندها همچنین به عضلات پاپیلاری متصل شده اند که در سطح داخلی بطن ها قرار دارند – این عضلات در حین سیستول بطن منقبض می شوند تا از پرولاپس دریچه و برگشت خون به داخل دهلیز جلوگیری شود.
در کل پنج عضله پاپیلاری وجود دارد. سه تا از آنها در بطن راست قرار دارند و به دریچه tricuspid متصل هستند. دو مورد باقیمانده در بطن چپ قرار دارند و روی دریچه میترال عمل می کنند.
دریچه های هلالی(semilunar valves):
دریچه های هلالی در بین بطن ها و عروق خروجی از قلب قرار دارند. آنها در ابتدای استراحت بطنی (دیاستول) بسته می شوند و صدای قلب دوم را تولید می کنند. دو دریچه هلالی وجود دارد:
دریچه ریوی – بین بطن راست و تنه ریوی (دهانه ریوی) قرار دارد.
دریچه ریوی از سه پرده تشکیل شده است. چپ ، راست و قدامی (این سه پرده قبل از آنکه قلب تحت چرخش قرار بگیرد ، توسط موقعیت جنینی آنها نامگذاری می شوند).
دریچه آئورت – بین بطن چپ و آئورت صعودی (دهانه آئورت).
دریچه آئورت از سه پرده ی راست ، چپ و خلفی تشکیل شده است.
در ابتدای دیاستول بطنی ، جریان خون به سمت قلب بازمیگردد، سینوس ها را پر می کند و پرده های دریچه را به هم فشار می دهد.این اتفاق باعث بسته شدن دریچه و جلوگیری از بازگشت خون به بطن می شود.
آناتومی قلب و عروق مجاور (بخش دوم)
عروق بزرگ قلب:
عروق بزرگ قلب عمدتا در مدیاستینوم میانی قرار دارد در هنگام پمپاژ قلب ، خون را از ارگان ها به قلب و یا از قلب به سایر ارگان ها منتقل میکنند.
آئورت:
آئورت بزرگترین شریان بدن است. آئورت خون اکسیژن دار (که توسط سمت چپ قلب پمپ شده است) را به سایر نقاط بدن منتقل می کند.
آئورت از دهانه آئورت(aortic orifice) در قاعده بطن چپ شروع می شود و جریان خون آن از طریق دریچه آئورت کنترل می شود.
بخش اول آن به عنوان آئورت صعودی شناخته شده است ، که در داخل پریکارد احشایی قرار دارد و از آن شاخه های عروق کرونر ایجاد می شود.
دومین بخش، قوس آئورت است که از آن شاخه های شریانهای اصلی سر ، گردن و اندامهای فوقانی جدا می شوند.
موارد جدا شده از قوس آئورت عبارت اند از:
تنه براکیوسفالیک (Brachiocephalic trunk)
شریان کاروتید مشترک چپ (Left common carotid artery)
شریان ساب کلوین چپ (Left subclavian artery)
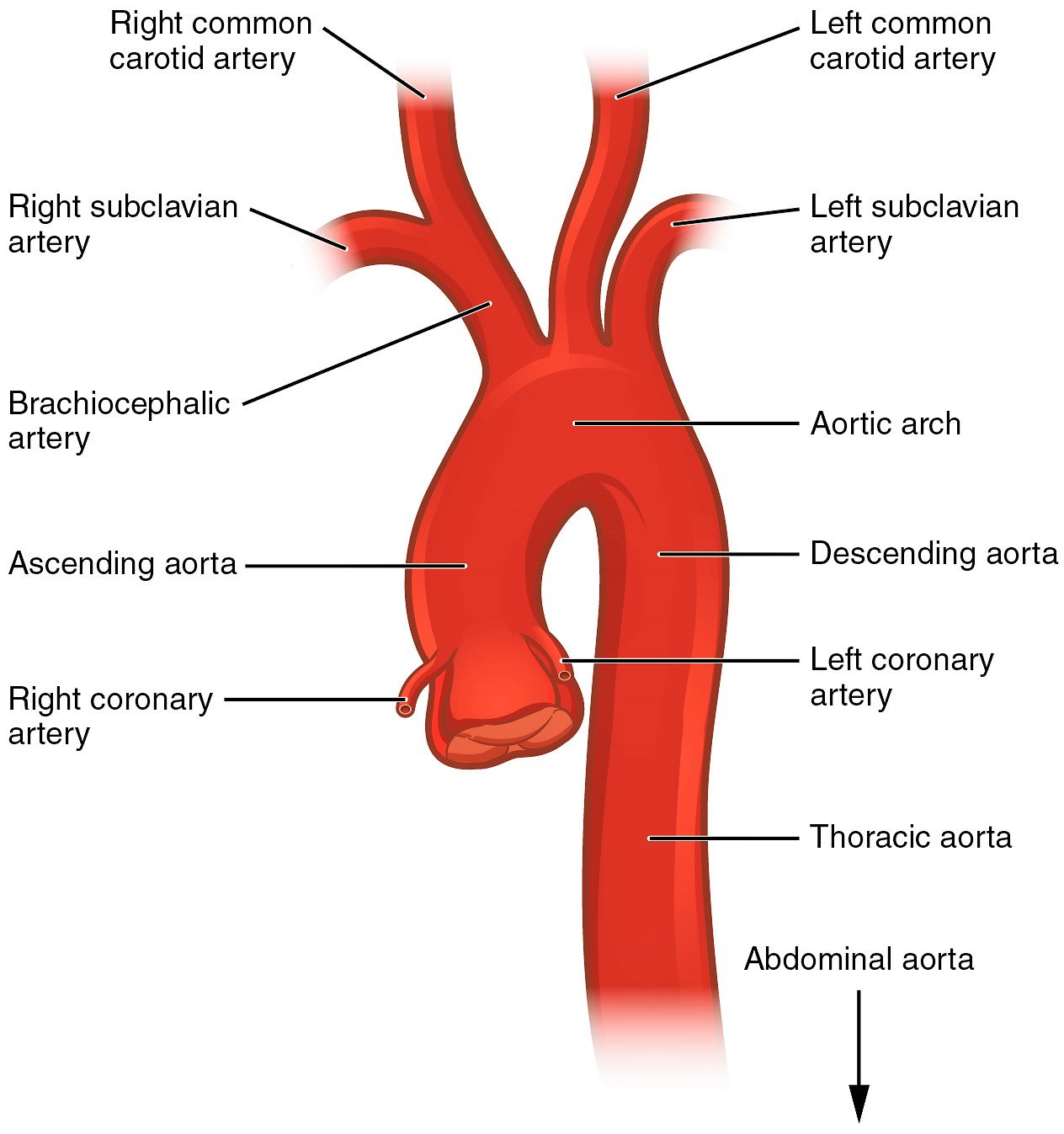
پس از قوس، آئورت تبدیل به آئورت نزولی می شود که از طریق دیافراگم به داخل شکم ادامه می یابد.
نکات بالینی:
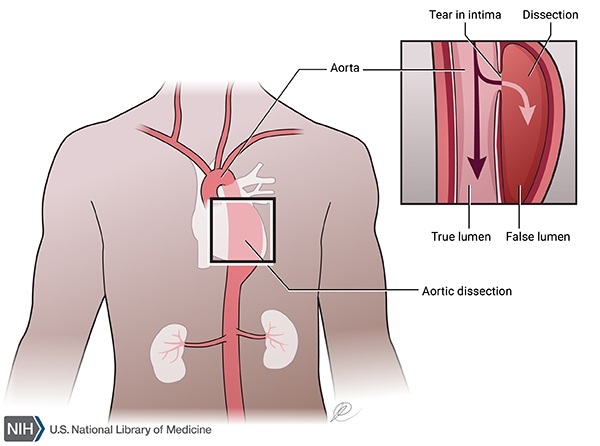
دایسکشن یا دو شاخه شدن آئورت (Aortic dissection):
دایسکشن آئورت به پارگی در دیواره داخلی آئورت اشاره دارد. پارگی باعث ایجاد دو کانال برای جریان خون می شود. یکی لومن طبیعی (true lumen) آئورت ، دیگری در دیواره است (false lumen) که خون در آن ثابت می ماند و معمولا لخته می شود.
خون ورودی به دیواره می تواند لومن اصلی آئورت را تنگ کند و جریان خون را به بدن کاهش می دهد. همچنین می تواند باعث ضعف و گشاد شدن دیواره شود ، به طور بالقوه منجر به ایجاد آنوریسم آئورت می شود.
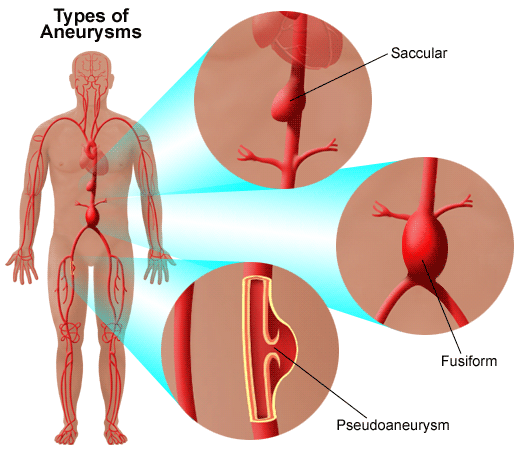
آنوریسم آئورت
آناتومی قلب و عروق مجاور (بخش دوم)
آنوریسم، یک اتساع شریان است که بیشتر از 50٪ قطر طبیعی است. آنوریسم آئورت به دلیل ضعف اساسی دیواره ها (مانند سندرم مارفان) یا یک فرآیند پاتولوژیک (مانند دایسکشن آئورت) است.
نگرانی اصلی در مورد آنوریسم آئورت ، پارگی آئورت است که در صورت عدم درمان ، منجر به مرگ خواهد شد.
انواع آنوریسم را در شکل زیر ملاحظه می کنید.
نمای کلی از شریان ها و وریدهای ریوی:
شریانهای ریوی (Pulmonary Arteries):
شریانهای ریوی خون کم اکسیژن بطن راست را دریافت می کنند و برای تبادل گاز آن را به ریه ها منتقل می کند.
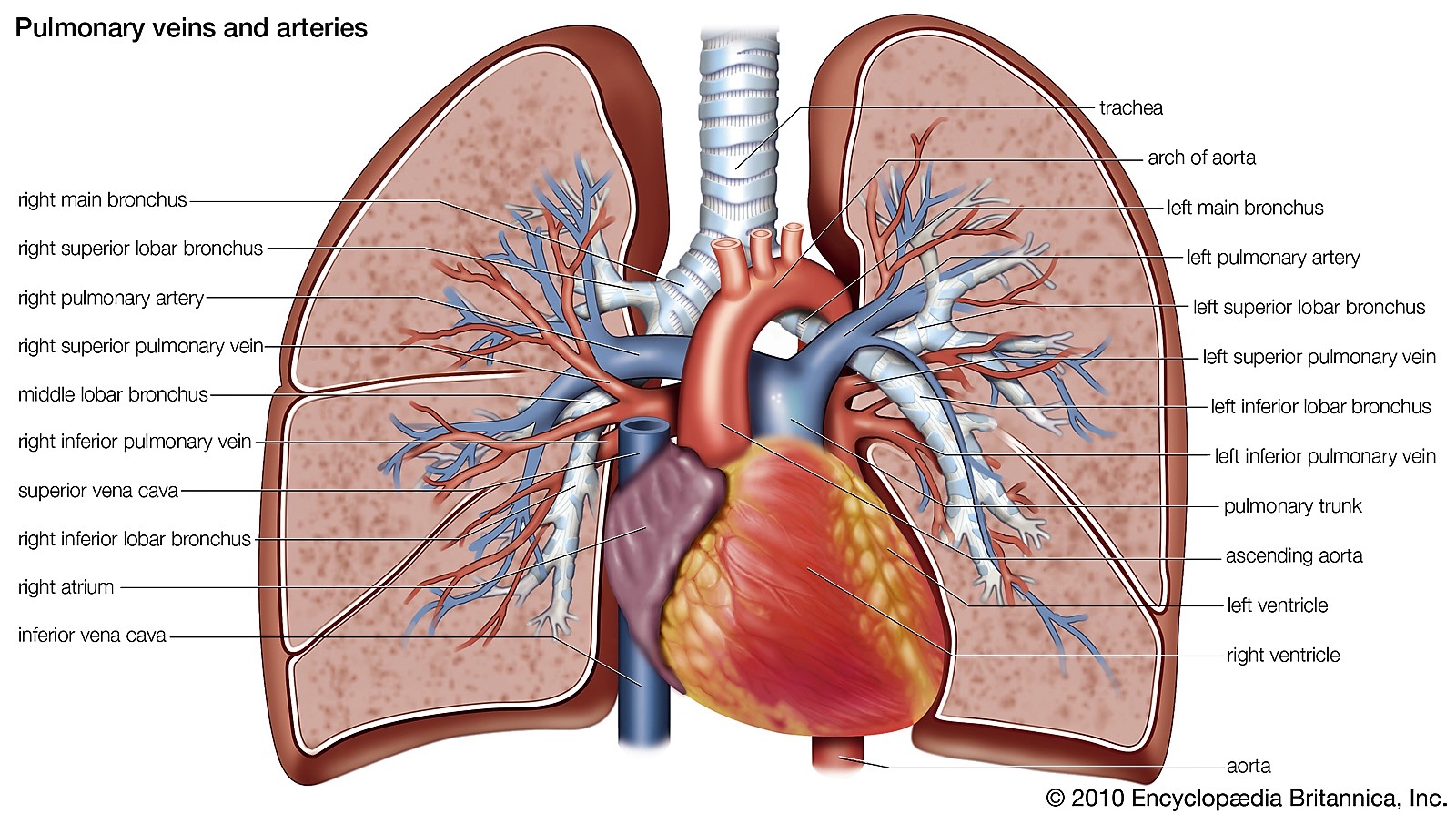
شریان های ریوی از تنه ریوی (pulmonary trunk) -بخش ضخیم و کوتاه شریان- شروع می شوند که توسط دریچه ریوی (pulmonary valve) از بطن راست جدا می شود.
تنه بصورت قدامی و داخلی نسبت به دهلیز راست قرار دارد و یک لایه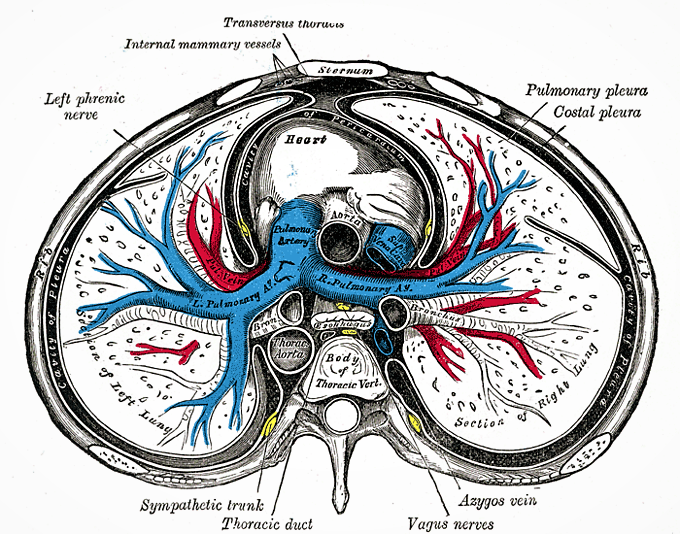
مشترک پریکارد را با آئورت صعودی دارد. به سمت بالا ادامه می یابد، با تنه ی آئورت همپوشانی داشته و سپس به صورت خلفی عبور می کنید.
در حدود سطح مهره ی T5-T6، تنه ریوی به شریانهای ریوی راست و چپ تقسیم می شود. شریان ریوی چپ، خون را به ریه سمت چپ منتقل می کند و برای تأمین هر لوب ریه به دو شاخه تبدیل می شود. شریان ریوی راست شریان ضخیم تر و طولانی تر است و خون ریه راست را تأمین می کند و جلوتر به دو شاخه تقسیم می شود.
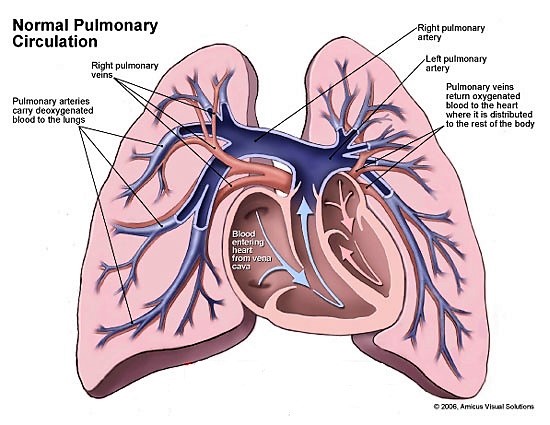
وریدهای ریوی (Pulmonary Veins):
وریدهای ریوی خون پُر اکسیژن را از ریه ها دریافت می کنند و به سمت چپ قلب منتقل می کنند تا در بدن پمپاژ شود.
آناتومی قلب و عروق مجاور (بخش دوم)
چهار ورید ریوی وجود دارد که برای هر ریه، یک ورید فوقانی و یک ورید تحتانی قرار دارد. آنها برای تخلیه داخل دهلیز چپ روی سطح خلفی قلب، وارد پریکارد می شوند. سینوس مایل پریکاردی، بین وریدهای چپ و راست قابل مشاهده است.
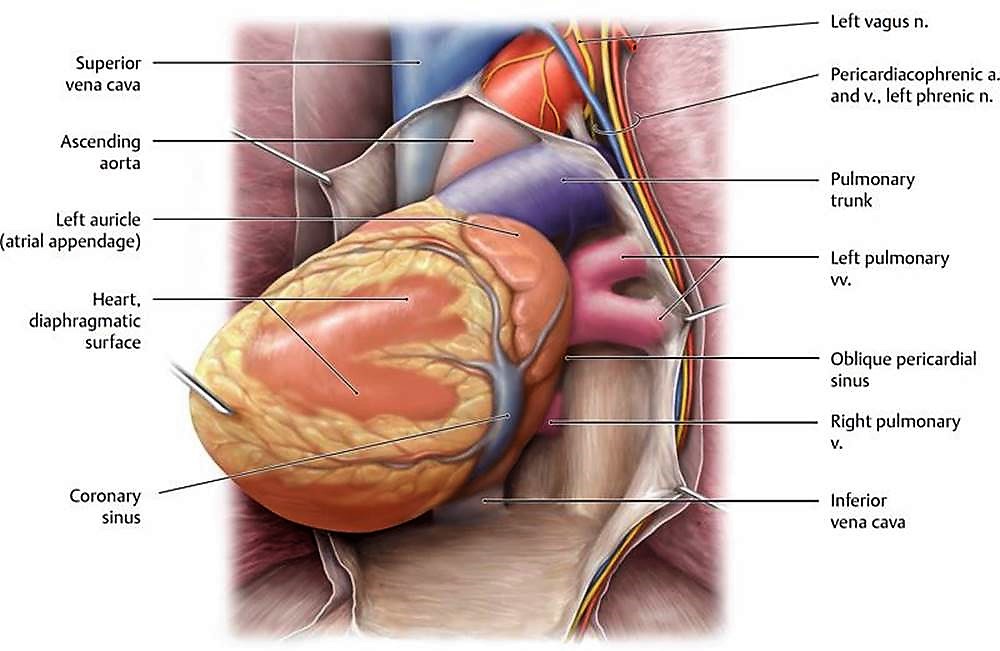
ورید های ریوی فوقانی خون را از لوب های فوقانی ریه می گیرند و ورید های تحتانی خون را از لوب های تحتانی دریافت میکنند
. ورید ریوی تحتانی چپ (left inferior pulmonary vein) در ناف ریه دیده می شود، در حالی که ورید ریوی تحتانی راست (right inferior pulmonary vein) پشت ورید IVC و دهلیز راست حرکت می کند
آناتومی قلب و عروق مجاور (بخش دوم)
ورید اجوف فوقانی (Superior Vena Cava):
خون کم اکسیژن را از قسمت فوقانی بدن (نسبت به دیافراگم، به استثنای ریه و قلب) دریافت کرده و به دهلیز راست وارد می کند.
ورید اجوف فوقانی از ادغام ورید های بازوئی-سری (brachiocephalic veins) ،به وجود آمده و در قفسه سینه به سمت پایین حرکت میکند تا در سطح دنده ی سوم وارد دهلیز راست شود.
ورید اجوف فوقانی در سمت راست مدیاستن فوقانی در کنار آئورت صعودی قرار دارد.
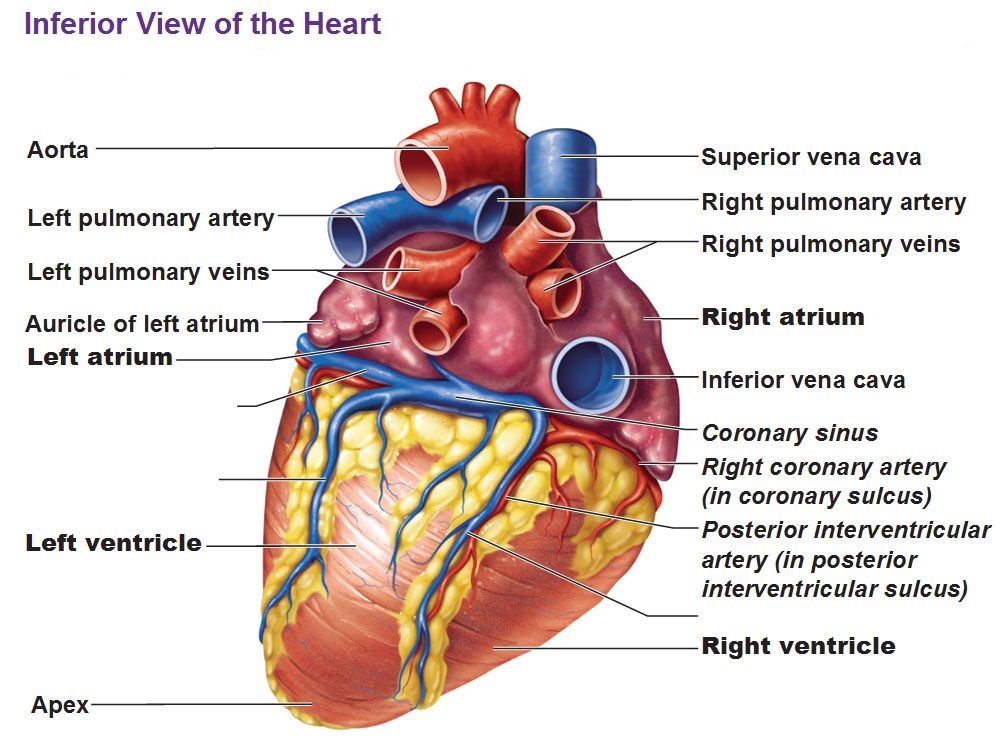
ورید اجوف تحتانی (Inferior Vena Cava):
خون کم اکسیژن را از قسمت تحتانی بدن (تمام ساختارهای پایین تر از دیافراگم) دریافت کرده و به دهلیز راست وارد می کند.
ورید اجوف تحتانی در ابتدا در لگن و از به هم پیوستن وریدهای common iliac تشکیل می شود. درون حفره ی شکم حرکت کرده و خون وریدهای کبد، کمر، غدد جنسی، کلیه ها و وریدهای فرنیک را جمع آوری می کند.
سپس از دیافراگم عبور کرده و پس از ورود به پریکارد (در سطح T8)، به بخش تحتانی دهلیز راست تخلیه می شود.
خونرسانی به قلب: (Vasculature of the Heart) 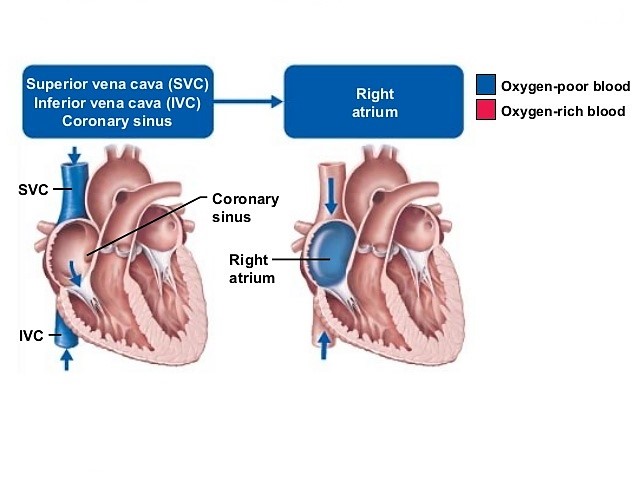
تمام ارگان های بدن باید از طریق سیستم گردش خون، مواد مغذی و اکسیژن دریافت کند و قلب از این قاعده مستثنی نیست.
به عروقی که تامین خون قلب را بر عهده دارند عروق کرونری اطلاق می شود.
عروق کرونر به علت شباهتشان به تاج (crown) به این نام شناخته می شوند.
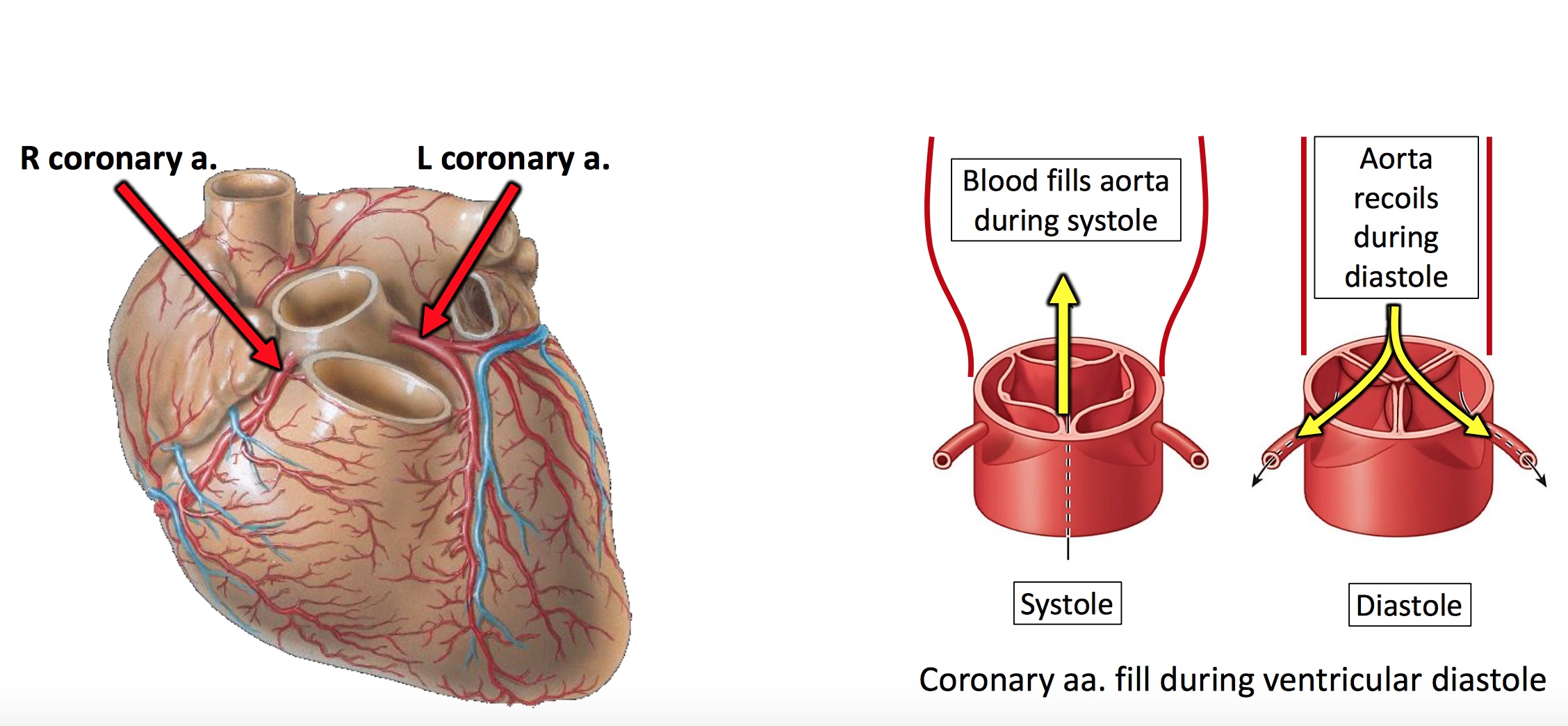
شریان های کرونری:
دو شریان کرونر اصلی وجود دارد که به شاخه های مختلف تقسیم شده و قلب را خونرسانی می کنند.
به این دو شریان، شریان کرونر چپ و راست گفته می شود و از سینوس آئورت چپ و راست در داخل آئورت صعودی منشاء می گیرد.
سینوسهای آئورت دهانه های کوچکی هستند که در داخل آئورت در پشت پرده های چپ و راست دریچه آئورت وجود دارد.
هنگامی که قلب در حالت دیاستول قرار دارد، جریان خون برگشتی، این دریچه را پر می کند ، بنابراین اجازه می دهد خون وارد شریان های کرونر شود.
شريان كرونر چپ یا left coronary artery (LCA) به چندین شاخه تقسیم میشود و شریان حاشیه ای چپ left marginal artery (LMA)، شریان left circumflex artery (Cx وشریان نزولي قدامي چپ یا left anterior descending (LAD) را ایجاد میکند است
به شريان LAD، شریان بين بطنی قدامي (anterior interventricular artery) نيز گفته مي شود
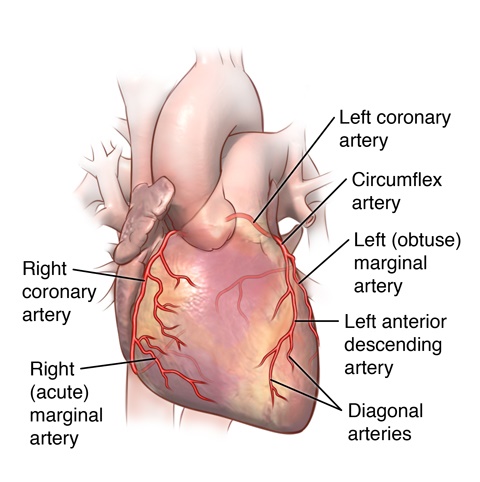
در 20 الی 25 درصد از افراد ، شریانleft circumflex به شریان بین بطنی خلفیposterior interventricular artery (PIV) کمک می کند.
شریان کرونری راست یا right coronary artery (RCA) ، شریان حاشیه ای راست یا right marginal artery (RMA) را تشکیل می دهد.
در 80-85 درصد از افراد، از شریان کرونری راست، شریان بین بطنی خلفی نیز مشتق می شود.
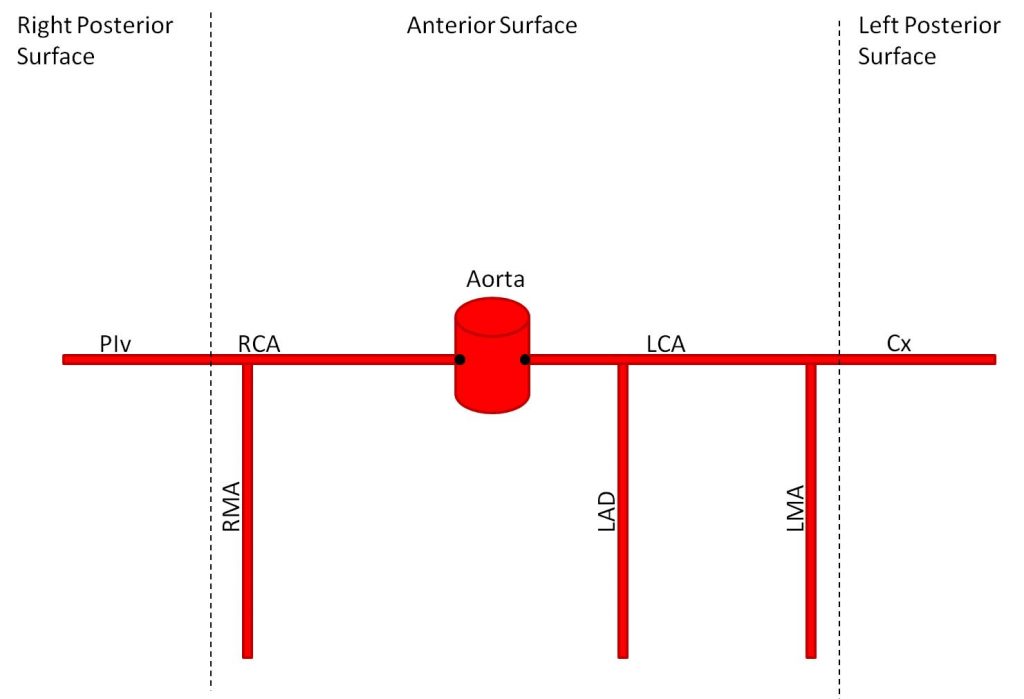
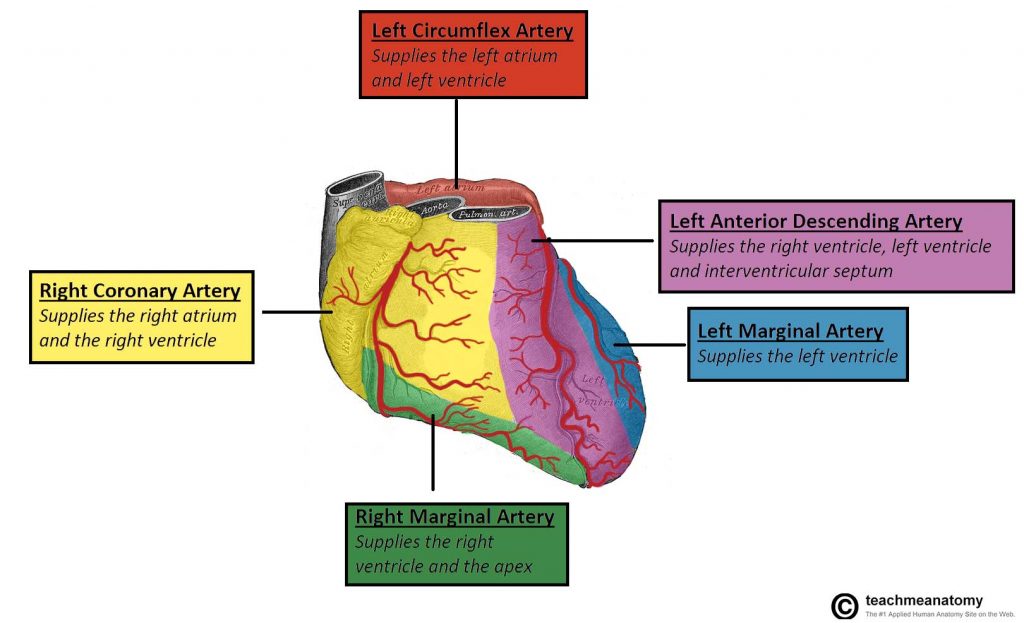
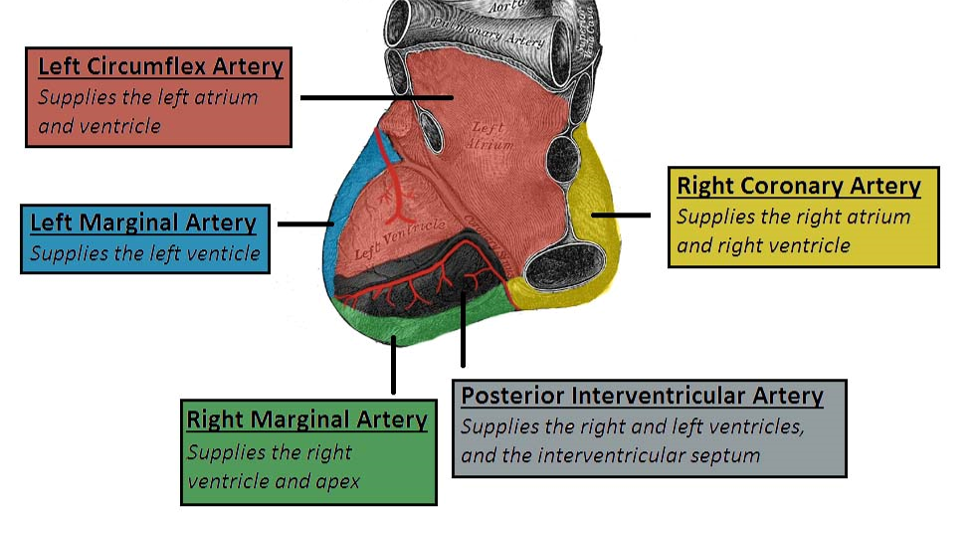
توزیع عروق کرونر (Distribution of the Coronary Arteries):
به طور کلی، نواحی مختلف قلب توسط شریان هایی که از آن ناحیه عبور میکنند، خونرسانی می شود.
حوزه های خونرسانی قلب در بالین بسیار حائز اهمیت است، ازین بابت که در انفارکتوس های میوکارد قلب میتوان شریان خونرسان به ناحیه انفارکت شده را شناسایی و مشکل خونرسانی را برطرف کرد و از آسیب بیشتر به بافت قلب جلوگیری کرد.
وریدهای قلبی:
ابتدا در مورد مسیر بازگشت خون وریدی از سلولهای قلب به دهلیز راست صحبت می کنیم
خون از ناحیه ساب اندوکارد (subendocardium) به وریدهای Thebesian می رود، (کوچکترین وریدهای قلب که بصورت شاخه های کوچک در سراسر میوکارد قرار دارند.)
این وریدها به نوبه خود به وریدهای بزرگتر تخلیه می شوند و در نهایت به سینوس کرونر می ریزند. سینوس کرونر ورید اصلی قلب است که در سطح خلفی قلب و در سولکوس کرونری (بین دهلیز سمت چپ و بطن چپ) واقع شده است . سینوس در دهلیز راست تخلیه می شود. در دهلیز راست ، دریچه ی سینوس کرونر بین دهانه دهلیزی راست و دهانه ورید اجوف تحتانی قرار دارد.
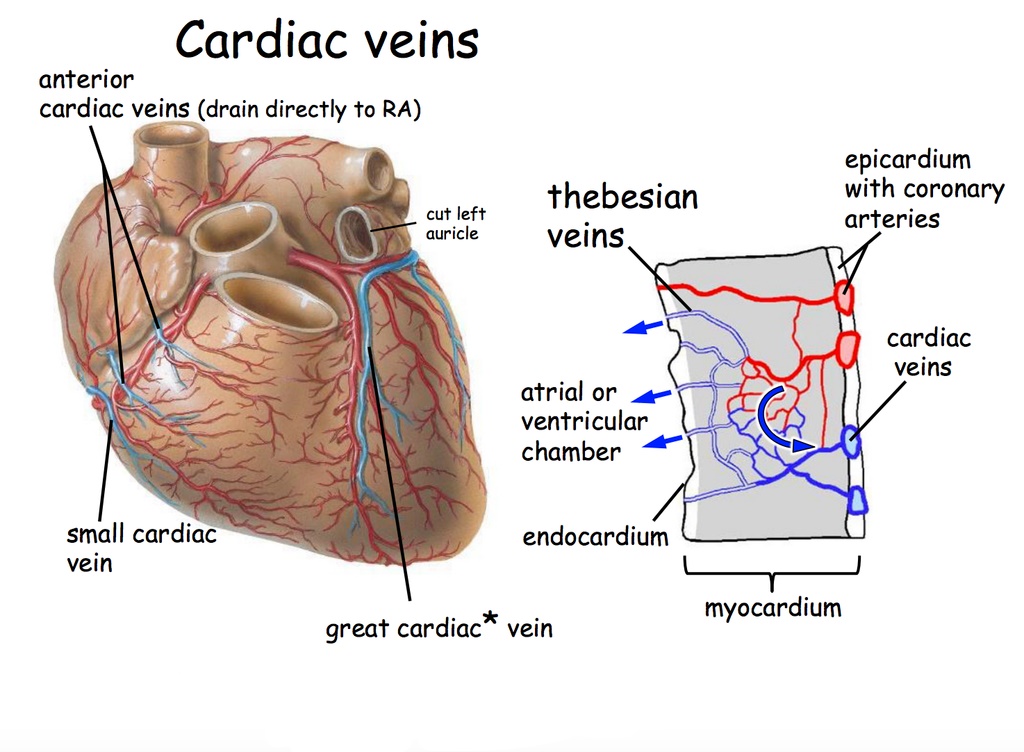
پنج شاخه وجود دارد که به داخل سینوس کرونر تخلیه می شوند:
آناتومی قلب و عروق مجاور (بخش دوم)
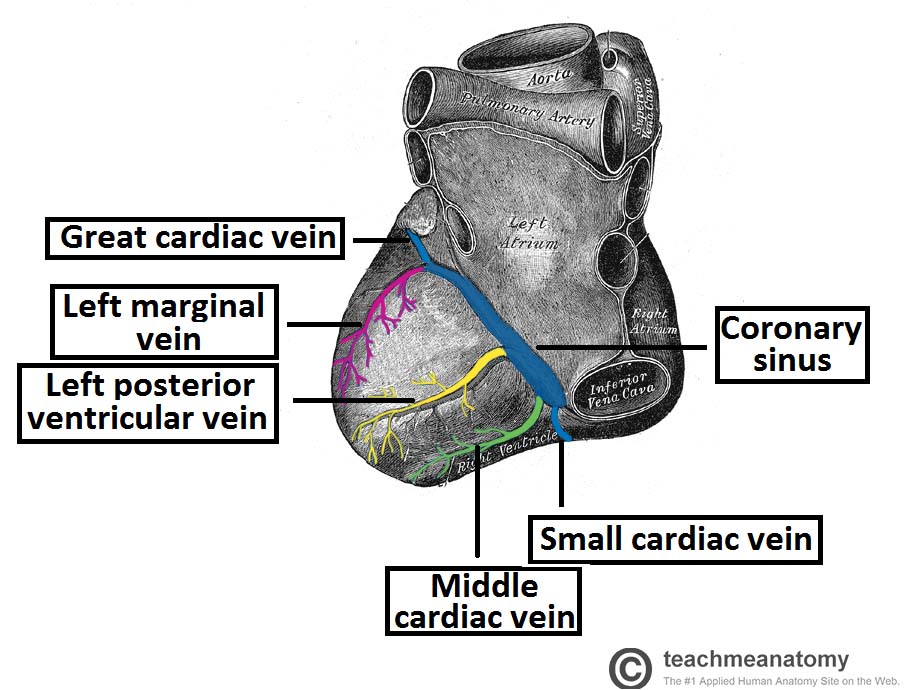
ورید بزرگ قلب (The great cardiac vein) شاخه اصلی است و از اپکس قلب شروع می شود و از شیار بین بطنی قدامی (anterior interventricular groove) وارد سولکوس کرونری شده و سمت راست قلب را دور میزند تا به سینوس کرونری بپیوندد.
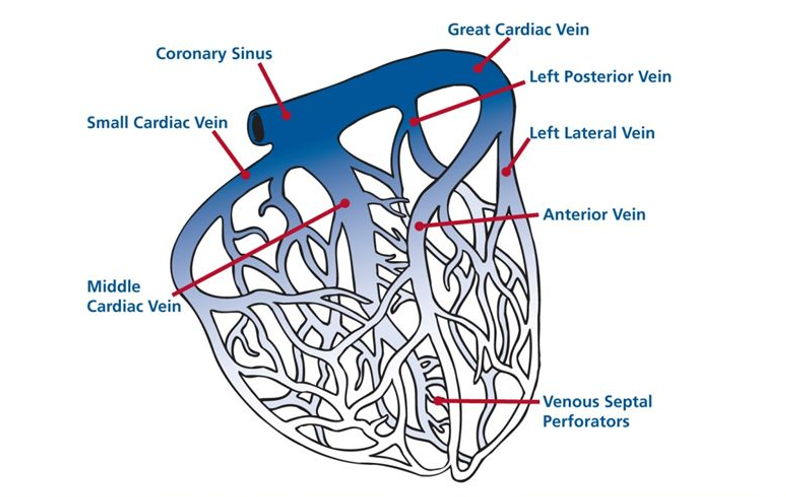
ورید کوچک قلب نیز در سطح قدامی قلب قرار دارد و سمت راست قلب را دور میزند تا به سینوس کرونر بپیوندد.
ورید دیگری که خون سمت راست قلب را تخلیه می کند ، ورید میانی قلب (middle cardiac vein) است و در سطح خلفی قلب قرار دارد.
2 ورید قلبی دیگر نیز در سطح خلفی قلب قرار دارند:
-در سمت چپ ورید حاشیه ای چپ (left marginal vein) قرار دارد.
-در مرکز ، ورید بطنی خلفی چپ قرار دارد که مسیر شیار بین بطنی خلفی (left posterior ventricular vein) را طی می کند تا به سینوس کرونری بپیوندد.
نکته ی بالینی:
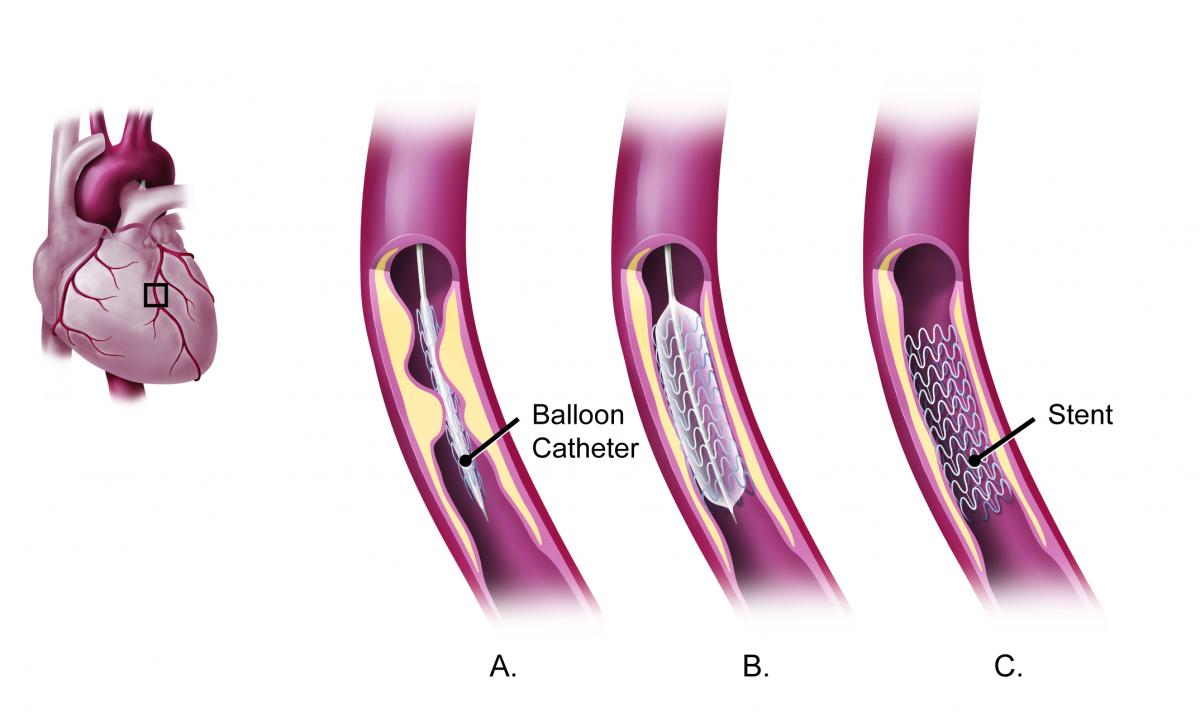
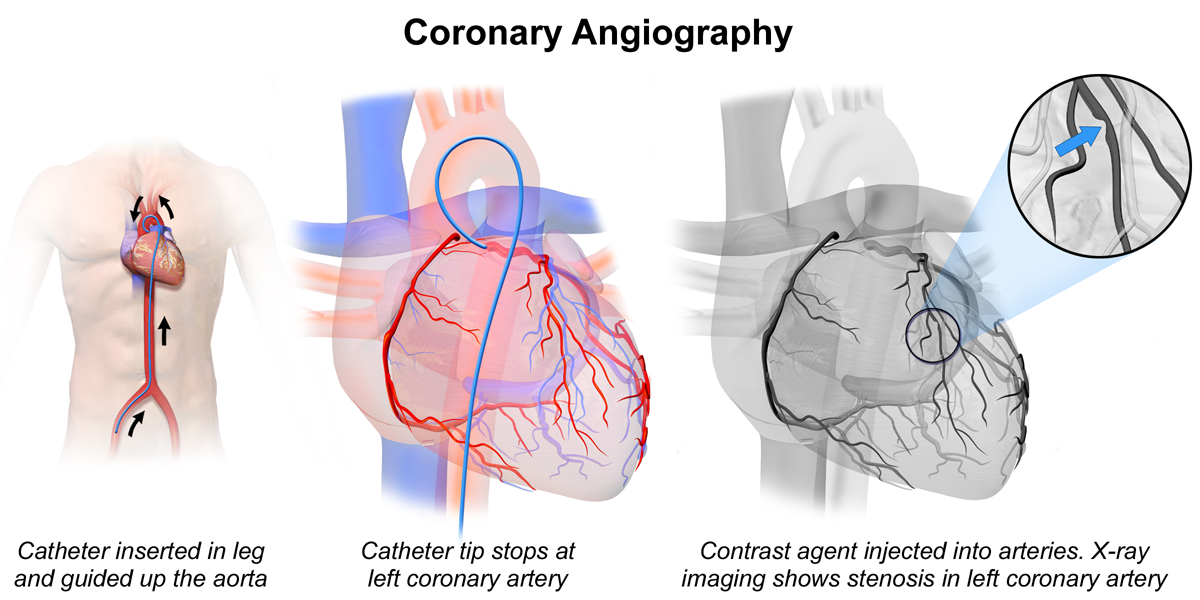
تشخیص و درمان بیماری عروق کرونر:
انسداد در شریان کرونر با انجام آنژیوگرافی می تواند به سرعت شناسایی شود. روش تصویربرداری شامل وارد کردن کاتتر به آئورت از طریق شریان فمورال است. ماده کنتراست به عروق کرونر تزریق می شود و از تصویربرداری مبتنی بر اشعه ایکس برای تصویربرداری شریان های کرونر و هرگونه انسداد موجود در آن استفاده می شود.
درمان فوری انسداد را می توان با استفاده از آنژیوپلاستی عروق کرونر انجام داد ، که شامل تورم یک بالن در شریان آسیب دیده می شود. بادکنک پلاک آترواسکلروتیک را کنار زده و جریان خون به میوکارد را بازیابی می کند. سپس شریان ممکن است با افزودن استنت داخل عروقی برای حفظ استقامت آن پشتیبانی شود.